Mục lục:
I. Tổng quan
Đau đầu sau chọc thủng màng cứng (Post Dural Puncture Headache – PDPH) là một biến chứng thường hay gặp sau thủ thuật can thiệp vào khoang ngoài màng cứng hay tủy sống (NMC/TS). Bác sỹ người Đức August Bier đã mô tả PDPH lần đầu tiên trong y văn vào năm 1898 sau khi thực hiện thủ thuật gây tê ngoài màng cứng (GTNMC) trên chính cơ thể mình “Tôi phải nằm bẹp trên giường suốt chín ngày vì những cơn đau đầu xuất hiện mỗi khi tôi cố ngồi dậy. Những cơn đau trở nên kinh khủng và dữ dội vào lúc nửa đêm”
Tỷ lệ nhức đầu vào khoảng từ 30-50% sau những thủ thuật chọc dò tủy sống chẩn đoán hay điều trị, 0,5 – 5% sau thủ thuật gây tê tủy sống (GTTS) và khoảng 81% sau biến cố do thủng màng cứng khi GTNMC cho những sản phụ
PDPH thường tự hết mà không cần biện pháp điều trị đặc hiệu nào. PDPH vẫn là vấn đề thời sự mặc dù có những đột phá về kỹ thuật và cải tiến kim dùng trong GTTS hay GTNMC. PDPH có thể gây ra những khó chịu, phiền toái cho người bệnh, và trong một vài trường hợp hiếm PDPH có thể liên quan đến biến chứng nguy hiểm như tụ máu dưới màng cứng, co giật, tắc tĩnh mạch dọc. Biện pháp phòng ngừa PDPH chủ yếu là lựa chọn kỹ thuật và lựa chọn loại kim chọc phù hợp khi can thiệp ở NMC/TS
II. Giải phẫu và sinh lý bệnh học của PDPH

Hình 1: Giải phẫu của màng cứng và GTNMC
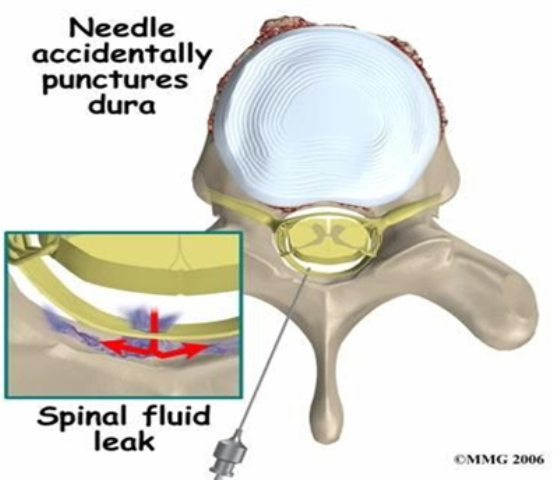
Hình 2: Chọc thủng màng cứng và dò CSF
Dò dịch não tủy (Cerebral Spinal Fluid – CSF) qua lỗ thủng của màng cứng vào khoang NMC được coi là nguyên nhân chủ yếu trong sinh lý bệnh của PDPH. Hiện tượng dò dịch não tủy làm giảm áp lực nội sọ và làm các cấu trúc nội sọ nhạy cảm bao gồm tĩnh mạch, màng não, các dây thần kinh sọ bị kéo xuống dưới gây ra hiện tượng đau đầu với đặc điểm nổi bật là đau tăng khi bênh nhân ở tư thế đứng thẳng. Giảm áp lực nội sọ
còn có thể gây ra hiện tượng giãn mạch máu nội sọ và gây ra biểu hiện đau đầu
III. Chẩn đoán và chẩn đoán phân biệt
Cần phải khai thác tiền sử và thăm khám kỹ càng với bệnh nhân có biểu hiện đau đầu sau khi thực hiện thủ thuật ở khoang NMC/TS. Thủ thuật ở tủy sống dùng kim có khẩu kính lớn với đầu vát sắc nhọn hay sau nhiều lần chọc có tỷ lệ PDPH cao (Bảng 1). PDPH cũng thường gặp trong thủ thuật GTNMC khi kim Touhy hoặc cathether NMC tình cờ làm thủng màng cứng
Theo định nghĩa của Hiệp hội đau đầu quốc tế thì PDPH là loại đau đầu xuất hiện trong vòng 7 ngày và tự hềt sau 14 ngày sau thời điểm chọc thủng màng cứng. Tuy vậy PDPH có thể xuất hiện muộn hơn và kéo dài hơn
1. Đặc điểm của PDPH bao gồm những biểu hiện sau
- Đau đầu vùng trán – chẩm
- Hầu hết các trường hợp đau đầu không xuất hiện ngay sau khi chọc thủng màng cứng mà xuất hiện sau 24 – 48h với 90% các trường hợp đau đầu xuất hiện trong vòng 3 ngày
- Đau đầu tăng khi bệnh nhân ở tư thế đứng thẳng và giảm khi bệnh nhân nằm ngửa
- Dùng áp lực đè vào vùng bụng bệnh nhân ở tư thế nằm ngửa có thể làm giảm tạm thời mức độ đau đầu vì làm tăng gián tiếp áp lực nội sọ (dấu hiệu Gutsche)
Những triệu chứng phối hợp có thể có bao gồm cứng cổ, sợ ánh sang, ù tai, rối loạn thị giác và liệt các dây thần kinh sọ não.
2. Chẩn đoán phân biệt
Nhiễm trùng
- Viêm màng não
- Viêm não Mạch máu
- Đau đầu Migrain
- Tắc tĩnh mạch não
- Nhồi máu não
- Máu tụ dưới màng cứng
- Máu tụ trong khoang tủy sống Tổn thương do khối choán chỗ Dược lý/chuyển hóa
- Mất nước
- Hội chứng cai Caffeine Nguyên nhân khác
- Đau đầu do stress
- Đau do tăng huyết áp
- Khí trong não
IV. Đề phòng PDPH
1. Lựa chọn kim chọc tủy sống
Sử dụng kim chọc tủy sống có khẩu kính nhỏ với đầu kim hình bút chì (pencil point tip) như kim tủy sống kiểu Whitacre và Sprotte có tỷ lệ PDPH thấp hơn đầu kim vát nhọn (sharp bevel) kiểu Quincke (Hình 3). Kim đầu hình bút chì có xu hướng tách hơn là cắt những sợi màng cứng vì thế lỗ thủng màng cứng có xu hướng đóng kín nhanh hơn (Hình 5). Không nên dùng kim tủy sống lớn hơn 25 G để GTTS

Hình 3: Hình dạng đầu kim dùng GTTS
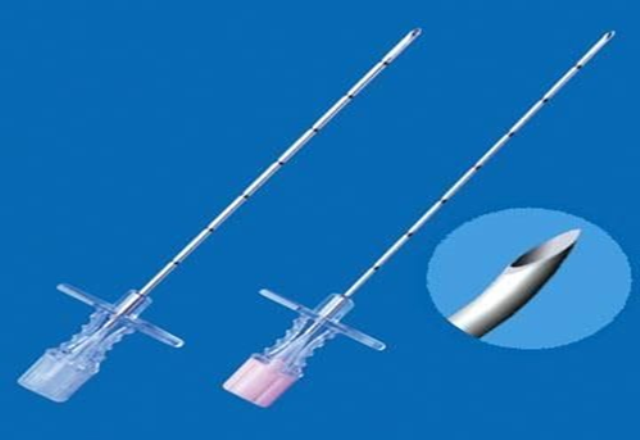
Hình 4: Kim Touhy dùng trong GTNMC
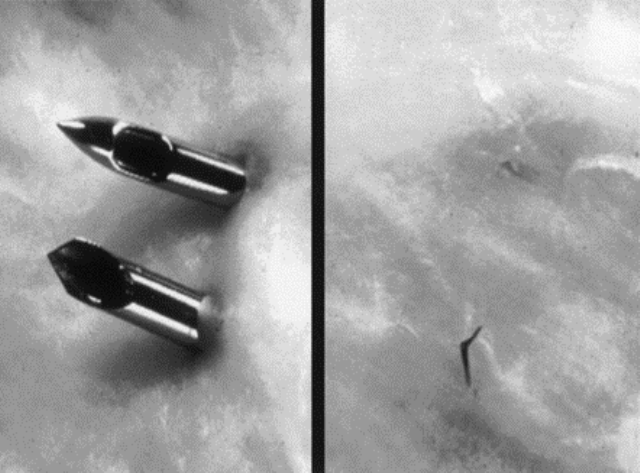
Hình 5: Tổn thương màng cứng khi GTTS
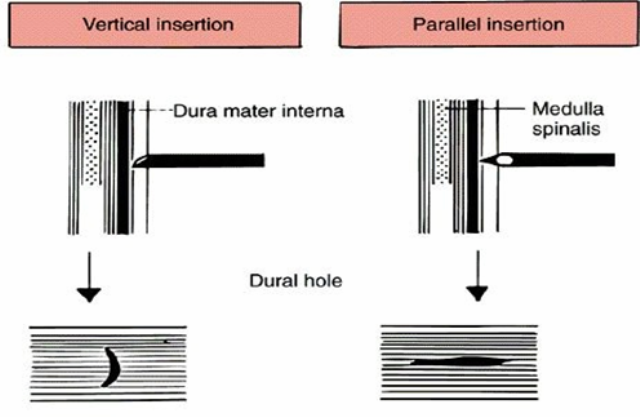
Hình 6: Hướng kim và tổn thương màng cứng bằng kim đầu vát sắc (Quincke) và
kim đầu bút chì (Sprotte)
Bảng 1: Liên quan giữa cỡ kim và tỷ lệ PDPH (%) *
| Loại kim | Cỡ kim | Tỷ lệ PDPH (%) |
| Quincke | 22 | 36 |
| Quincke | 25 | 3 – 25 |
| Quincke | 26 | 0.3 – 20 |
| Quincke | 27 | 1.5 – 5.6 |
| Quincke | 29 | 0 – 2 |
| Quincke | 32 | 0.4 |
| Sprotte | 24 | 0 – 9,6 |
| Whitacre | 20 | 2 – 5 |
| Whitacre | 22 | 0.63 – 4 |
| Whitacre | 25 | 0 – 14.5 |
| Whitacre | 27 | 0 |
| Atraucan | 26 | 2.5 – 4 |
| Tuohy | 16 | 70 |
- Nguồn: Post – dural puncture headache: pathogenesis, prevention and treatment. D.K. Turbull and D.B. Shepherd. British Journal of Anaesthesia 91 (5): 718±29 (2003)
2. Kỹ thuật phong bế trục thần kinh (Neuraxial Block Technique)
Kỹ thuật mất sức cản bằng khí (air loss of resistance) hoặc dịch nước muối sinh lý (normal saline loss of resistance) thường dùng để xác định khoang NMC. Kỹ thuật mất sức cản bằng nước muối sinh lý (bằng cách duy trì áp lực liên tục trong xy lanh thử có chứa nước muối sinh lý) có thể đẩy màng cứng ra phía trước trong khi đầu kim tiếp cận với khoang NMC vì thế giảm được nguy cơ chọc thủng màng cứng so với kỹ thuật mất sức cản bằng bơm khí ngắt quãng. Kỹ thuật mất sức cản bằng bơm khí có thể gây ra tràn khí não
(pneumocephalus) và chính biến chứng này cũng có thể gây ra đau đầu
Hướng chọc kim tủy sống hay kim ngoài màng cứng cũng ảnh hưởng đến biến chứng PDPH. Có bằng chứng yếu cho thấy tỷ lệ PDPH ít hơn khi chọc kim ở tư thế đầu vát song song với những sợi màng cứng (Hình 6). Động tác xoay kim Touhy khi GTNMC cũng liên quan đến tỷ lệ chọc thủng màng cứng cao hơn
Kinh nghiệm của người làm thủ thuật chọc kim vào vùng NMC/TS là yếu tố quan trọng trong biến cố thủng màng cứng và tỷ lệ PDPH. Sự mệt mỏi, cáu gắt, làm đêm, làm theo ca, stress của người làm thủ thuật cũng là những yếu tố quan trọng ảnh hưởng đến tỷ lệ PDPH
Đặt catheter qua lỗ thủng màng cứng bởi kim Touhy (một cách không cố ý) khi GTNMC có thể làm giảm khả năng và mức độ PDPH. Cơ chế lý giải cho biện pháp này là cathether đặt qua lỗ thủng màng cứng sẽ kích thích phản ứng viêm, từ đó tăng cường sự làm lành thương tổn màng cứng và làm giảm hiện tượng dò rỉ dịch não tủy. Những nghiên cứu so sánh ngẫu nhiên của việc đặt catheter vào khoang tủy sống còn hạn chế, bằng chứng xung đột và tranh cãi về thời gian lưu catheter còn chưa rõ ràng. Catheter vào khoang tủy sống cũng có nguy cơ nhiễm trùng và sử dụng thuốc quá liều vì vậy cần phải thận trọng
Với những thủ thuật chọc dò tủy sống để chẩn đoán thì động tác gắn lại nòng (stylet insertion) vào lòng kim tủy sống trước khi rút ra cũng giúp làm giảm tỷ lệ PDPH. Gắn lại stylet vào lòng kim có thể tránh được tổn thương bờ màng mềm (có thể đã bị hút vào lòng kim khi làm động tác rút dịch não tủy) vì thế cũng làm giảm tổn thương màng cứng
V. Điều trị PDPH
1. Điều trị bảo tồn
Hầu hết PDPH sẽ tự hết. Nếu không điều trị thì 75 % PDPH sẽ tự hết sau 1 tuần và 88% tự hết sau 6 tuần. Điều trị bảo tồn kinh điển bao gồm nằm nghỉ tại chỗ và bù đủ dịch mặc dù rất ít bằng chứng khoa học ủng hộ biện pháp này. Nghiên cứu tổng kết Cochrane gần đây cho thấy nằm nghỉ tại chỗ không có ích lợi gì và cần phải bỏ. Việc bù dịch thêm có thể không cần thiết nhưng cần tránh hiện tượng thiếu dịch vì có thể làm nặng thêm mức độ đau đầu
2. Điều trị bằng thuốc
Rất nhiều loại thuốc có thể sử dụng để điều trị PDPH, tuy nhiên bằng chứng về tính hiệu quả của thuốc trong PDPH rất hạn chế. Những thuốc giảm đau đơn giản có thể dùng là Paracetamol và thuốc kháng viêm nonsteroids (NSAIDS)
3. Caffeine
Caffeine được sử dụng để điều trị PDPH từ năm 1949. Caffeine là một chất kích thích thần kinh trung ương và được cho là làm giảm PDPH thông qua cơ chế làm co mạch máu não. Có bằng chứng yếu cho thấy hiệu quả của caffeine trong việc điều trị tạm thời PDPH. Liều Caffeine từ 75 – 500 mg có thể dùng qua đường uống, đường tiêm bắp hoặc tiêm tĩnh mạch. Một tách café chứa khoảng 50 – 100 mg Caffeine. Caffeine có thể gây ra những tác dụng không mong muốn như làm rối loạn nhịp tim, co giật. Liều caffeine lớn hơn 300 mg có thể qua sữa mẹ và gây ra biểu hiện kích thích ở trẻ sơ sinh
3. Synacthen (ACTH tổng hợp)
Tác dụng điều trị PDPH của ACTH tổng hợp được thông báo từ những năm 1990. ACTH giữ dịch não tủy bằng việc tái hấp thu muối thông qua Mineralcorticoids. ACTH cũng có tác dụng giảm đau thông qua tác động của Glucocorticoids. Hầu hết hiệu quả của ACTH trong PDPH được báo cáo trong các nghiên cứu tổng kết trường hợp lâm sàng
5. Các thuốc khác
Một số loại thuốc khác cũng đã được nêu lên trong một số báo cáo lâm sàng như Gabapentine, Theophiline, Hydrocortisone. Cho đến thời điểm này thì vẫn chưa có đủ bằng chứng ủng hộ cho việc sử dụng các thuốc này
6. Điều trị can thiệp
Dán máu màng cứng tự thân (Epidural Blood Path – EBP)
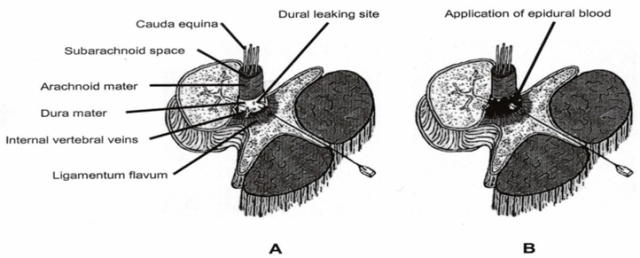
Hình 8: Minh họa cơ chế của EBP
Sau những quan sát trên lâm sàng nhận thấy những trường hợp chọc tủy sống có chảy máu thì ít bị PDPH, năm 1960 một bác sỹ người Mỹ là James Gormley lần đầu tiên dùng phương pháp EBP để điều trị PDPH. Ngay sau khi tiêm 2ml máu của chính bệnh nhân bị PDPH thì những triệu chứng đau đầu đã hết
EBP là biện pháp tiêm máu tự thân vào khoang NMC. Cho đến ngày nay thì EBP là một biện pháp điều trị hiệu quả nhất PDPH mặc dù cơ chế thật sự của phương pháp này vẫn chưa được rõ ràng. Về lý thuyết thì sau khi được bơm vào khoang BNMC, máu sẽ hình thành các cục máu đông có thể đã “ hàn” lại lỗ rách màng cứng trong khi một thể tích máu nhất định có thể làm tăng áp lực não tủy. Hai cơ chế này sẽ hạn chế được lượng dịch não tủy rò rỉ ra ngoài khoang ngoài màng cứng
Cho đến nay EBP là phương pháp điều trị PDPH hiệu quả nhất. Tuy thế vẫn còn rất nhiều bàn cãi về mặt kỹ thuật và tính an toàn của biện pháp này
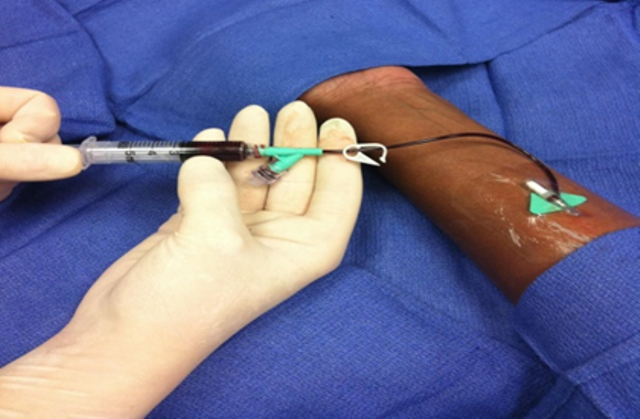
Hình 9: Lấy máu tự thân của bệnh nhân
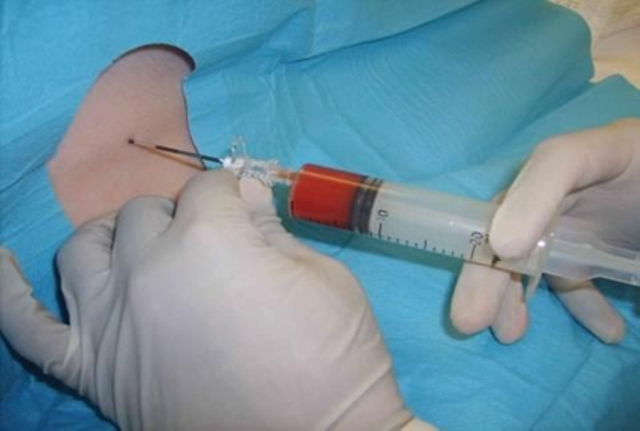
Hình 10: Tiêm máu tự thân vào khoang NMC Hiệu quả

Hình 10: Tiêm máu tự thân vào khoang NMC Hiệu quả
- Khoảng 40% PDPH phải cần đến biện pháp EBP
- Hiệu quả của EBP là > 90%
- Nghiên cứu đối chứng đã cho thấy hiệu quả hơn hẳn của EBP so với các biện pháp bảo tồn trong những trường hợp PDPH đã xác định
Kỹ thuật tối ưu
- EBP phải được làm trong điều kiện vô trùng tuyệt đối bởi người có kinh nghiệm
- Chống chỉ định EBP trong các trường hợp nhiễm trùng máu, rối loạn đông máu, người bệnh từ chối
- EBP có hiệu quả cao nhất khi làm ở thời điểm 24 giờ sau khi xuất hiện PDPH
- Thể tích máu tự thân dùng trong EBP từ 2 – 60 ml. Thể tích tối ưu chưa được làm rõ nhưng thể tích khuyến cáo hiện nay từ 10 – 20 ml. Ngưng thủ thuật EBP ếu bệnh nhân thấy có dấu hiệu bất thường ở vùng lưng
- Người bệnh cần nằm nghỉ 1 – 2 giờ sau khi làm thủ thuật
- Sau khi xuất viện người bệnh cần theo dõi thêm qua điện thoại trong vài ngày tiếp theo và khám lại sau 6 tuần
An toàn
- Kỹ thuật vô trùng tuyệt đối
- Không được làm EBP ở bệnh nhân đang có tình trạng tăng bạch cầu hay sốt vì nguy cơ viêm màng não
- Biến chứng nhẹ bao gồm đau lưng, đau cổ, chậm nhịp tim thoáng qua
- Biến chứng nặng nề: hiếm gặp như viêm màng não, tụ máu dưới màng cứng, co giật, viêm màng nhện, liệt cứng cơ, chọc thủng màng cứng, hội chứng chèn ép đuôi ngựa (cauda equina syndrome)
- Thày thuốc cần giải thích rõ lợi ích và nguy cơ của EBP với từng bệnh nhân
- Nếu EBP lần đầu thất bại thì có thể lặp lại. Trong trường hợp PDPH nặng và không đáp ứng với EBP cần thay đổi biện pháp khác cũng như tìm kiếm nguyên nhân khác ngoài PDPH
EBP phòng ngừa
Trong trường hợp kim Touhy làm thủng màng cứng thì có thể đặt vấn đề làm EBP để phòng ngừa PDPH. Tuy nhiên vấn đề này còn đang tranh cãi
7. Những kỹ thuật khác
a. Tiêm dịch vào khoang ngoài màng cứng (Epidural Fluids)
Một số dịch (tinh thể hoặc dịch keo) đã được tiêm vào khoang ngoài màng cứng để làm tăng tạm thời áp lực nước não tủy vì thế làm giảm tạm thời PDPH. Tuy nhiên tác dụng lâu dài của phương pháp này rất hạn chế và tác dụng lâu dài của những phần tử dịch keo trong khoang ngoài màng cứng cũng chưa được biết
Một số dịch (tinh thể hoặc dịch keo) đã được tiêm vào khoang ngoài màng cứng để làm tăng tạm thời áp lực nước não tủy vì thế làm giảm tạm thời PDPH. Tuy nhiên tác dụng lâu dài của phương pháp này rất hạn chế và tác dụng lâu dài của những phần tử dịch keo trong khoang ngoài màng cứng cũng chưa được biết
b. Tiêm Morphine vào khoang ngoài màng cứng
Một số tác giả đã sử dụng biện pháp tiêm morphine vào khoang ngoài màng cứng để điều trị và phòng ngừa PDPH. Một nghiên cứu nhỏ gần đây cho thấy 3 mg morphine đã giảm được tỷ lệ PDPH. Những nghiên cứu với quy mô lớn hơn đang chờ đợi để có thể kết luận được hiệu quả của phương pháp này
c. Điều trị ngoại khoa
Vá màng cứng bằng phẫu thuật trong trường hợp dò dịch não tủy dai dẳng mà không đáp ứng với các biện pháp điều trị khác là biện pháp lựa chọn cuối cùng
VI. Tóm tắt
Phần lớn PDPH hầu hết sẽ tự khỏi
Phòng ngừa PDPH bằng cách chọn lựa đúng kỹ thuật, chọn lựa đúng cỡ kim và hình dạng đầu kim Điều trị bằng thuốc là cần thiết nhưng không thấy bằng chứng hiệu quả rõ rệt của loại thuốc nào
Nếu triệu chứng đau đầu kéo dài quá 24-48 giờ hay đau đầu dữ dội cần cân nhắc biện pháp dán máu tự thân (EBP)
EBP là biện pháp điều trị hiệu quả nhất
Phải luôn nghĩ đến PDPH và loại trừ đau đầu nguyên nhân do bệnh lý nguy hiểm hơn.
Phòng ngừa PDPH bằng cách chọn lựa đúng kỹ thuật, chọn lựa đúng cỡ kim và hình dạng đầu kim Điều trị bằng thuốc là cần thiết nhưng không thấy bằng chứng hiệu quả rõ rệt của loại thuốc nào
Nếu triệu chứng đau đầu kéo dài quá 24-48 giờ hay đau đầu dữ dội cần cân nhắc biện pháp dán máu tự thân (EBP)
EBP là biện pháp điều trị hiệu quả nhất
Phải luôn nghĩ đến PDPH và loại trừ đau đầu nguyên nhân do bệnh lý nguy hiểm hơn.
Tài liệu tham khảo
1, Effective Management of The Post Dural Puncture Headache Anaesthesia Tutorial of The Week 181, 31st May 2010 http://www.frca.co.uk/Documents/181%20Post%20dural%20puncture%20headache.pdf 2, Post Dural Puncture Headache
http://update.anaesthesiologists.org/wp-content/uploads/2009/10/Post-Dural-Puncture-Headache.pdf
3, Post-dural puncture headache: pathogenesis, prevention and Treatment. D. K. Turnbull and D. B. Shepherd. British Journal of Anaesthesia 91 (5): 718±29 (2003)
http://update.anaesthesiologists.org/wp-content/uploads/2009/10/Post-Dural-Puncture-Headache.pdf
3, Post-dural puncture headache: pathogenesis, prevention and Treatment. D. K. Turnbull and D. B. Shepherd. British Journal of Anaesthesia 91 (5): 718±29 (2003)





