- Định nghĩa suy hô hấp cấp :
Là sự suy giảm chức năng của hệ thống hô hấp, không đáp ứng được nhiệm vụ trao đổi khí giữa máu và không khí bên ngoài.Suy hô hấp khi PaO2 < 60mmHg, và hoặc PaCO2 > 50mmHg với PH < 7,35.
- Dựa trên thời gian, suy hô hấp có thể được phân chia thành suy hô hấp cấp và suy hô hấp mạn..
Khi SaO2 < 50% và PaCO2 > 100mmhg thì dẩn đến trụy tim mạch.
- Phân loại suy hô hấp cấp:
Nhóm I (giảm oxy máu, không có tăng CO2): PaO2 < 60mmHg tương đương SaO2 < 90%, PaCO2 bình thường hoặc hạ, thường kèm theo kiềm hô hấp do tăng thông khí phế nang hay toan chuyển hóa do tăng acid lactic.
Nhóm II (giảm thông khí phế nang): PaCO2 > 50mmHg, toan hô hấp pH < 7,35,SaO2 <90%.
Nhóm III (phối hợp cả 2 loại): PaO2 < 60mmHg, PaCO2 > 50mmHg, toan hô hấp hoặc toan hỗn hợp (phối hợp với tăng acid lactic máu).
| Loại | PaO2 | PaCO2 | P(A-a)O2 |
| 1 | ↓ | —,↑ | ↑ |
| 2 | ↓ | ↑ | — |
| 3 | ↓ | ↑ | ↑ |
- Sinh lý :
Nhiệm vụ của cơ quan hô hấp là bảo đảm sự trao đổi khí. giữa tế bào và môi trường:
Cung cấp oxy ,Thải cacbonic bằng các qúa trình sau: Oxy được vận chuyển từ đường hô hấp tới phế nang, khuyếch tán qua màng phế nang mao mạch, cuối cùng đi vào hệ thống máu mao mạch phế nang. Oxy được kết hợp với Hemoglobine rồi vận chuyển tới tiểu động mạch, từ đây đưa tới các tổ chức, cơ quan. Trong ty lạp thể oxy là phần chủ yếu của ATP, mà năng lượng cung cấp cho quá trình chuyển hóa chính là ATP.Trong quá trình chuyển hóa sẽ sinh ra CO2, CO2 sẽ khuyếch tán từ tổ chức cơ quan vào máu mao mạch, từ đây CO2 được chuyển tới phổi rồi khuyếch tán vào máu mao mạch phế nang đến phế nang và được thở ra ngoài.
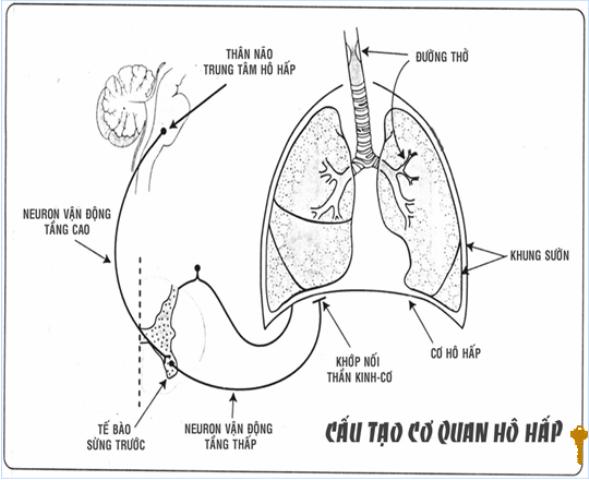
1. Cấu tạo Cơ Quan Hô Hấp
-Bơm hô hấp:
- Trung tâm hô hấp,
- Hệ thống dẫn truyền thần kinh,
- Cơ hô hấp và khung xương thành ngực.
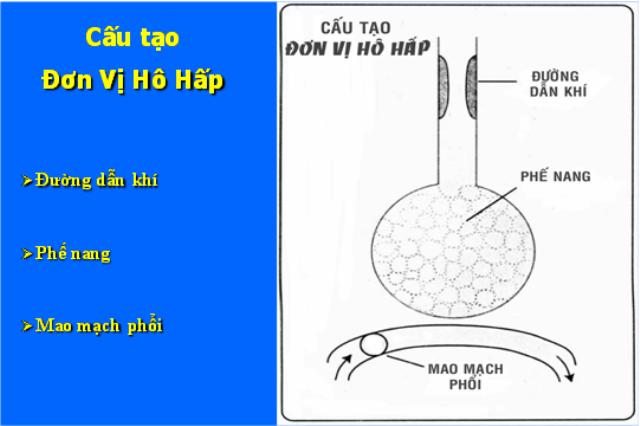
-Đơn vị hô hấp:
- Phế nang,
- Mao mạch phổi,
- Đường dẫn khí.
IV. Nguyên nhân suy hô hấp cấp:
1.Nguyên nhân suy hô hấp loại 1 ( bệnh tại phổi)
Bao gồm các rối loạn ảnh hưởng đến khí đạo,nhu mô phổi,mạch máu phổi: ARDS (Hội chứng suy hô hấp cấp ở người lớn.)
-Hen phế quản-xẹp phổi.
-Phù phổi do tim.
-COPD
-Xơ phổi( xơ khoảng kẻ).
-Viêm phổi( nhiểm trùng hoặc hóa chất).
-Tràn khí màng phổi.
-Thuyên tắc phổi.
-Tăng áp phổi.
2. Nguyên nhân suy hô hấp loại 2 (bệnh Ngoài Phổi )
Bao gồm các rối loại làm giảm điều khiển hô hấp trung ương,ngăn sự truyền đạt tín hiệu từ hệ thống thần kinh trung ương,cản trở hô hấp làm giảm nở phổi và thành ngực.
- Rối loạn trung khu hô hấp:
-Nhồi máu hay xuất huyết thân não.
-Chèn ép thân não do khối choán chổ trên lều.
-Qúa liều thuốc: thuốc ngủ,thuốc an thần,chống trầm cảm ba vòng….
b. Rối loại dẩn truyền thần kinh cơ:
– Xơ cứng cột bên teo cơ.
-Hội chứng Guillain-Barré.
-Xơ cứng rải rác từng đám.
-Bệnh nhược cơ.
-Tổn thương tủy sống.
C. Rối loạn hô hấp và thành ngực:
-Loạn dưỡng cơ.
-Viêm da cơ.
-Thành ngực dẹt.
3. Nguyên nhân suy hô hấp loại 3( kết hợp giảm oxy và giảm thông khí):
Về mặt lý thuyết ,bất cứ rối loạn nào gây suy hô hấp loại 1 cũng có thể suy hô hấp loại 3. Tuy nhiên,thật sự chỉ có ít một số các rối loạn này thường gây ứ CO2.
-ARDS.
-Hen phế quản.
-COPD.
V. Sinh bệnh học:
1. Suy hô hấp thể giảm oxy (Hypoxemia):
- PaO2 < 60 mmHg
- Mặc dù FiO2 ³ 0,6. ,
2. Suy hô hấp thể tăng cacbonic (Hypercapnia):
- PaCO2 > 50 mmHg ,PaO2 < 60mmhg.
- Với pH <7,35
3. Suy hô hấp thể giảm oxy (Hypoxemia):
Bình thường tỉ số thong khí phế nang (VA ) / lưu thông máu ở phổi (Q c)là 0,8 .tỉ số này giảm khi có shunt ở tổn thương phổi ,và ngược lại tăng lên > 0,8 sẽ xuất hiện tác dụng khoảng chết.Phổi giảm khả năng thu nhận oxy vào máu do 1 trong những nguyên nhân sau:
Shunt: Là một phần của máu tĩnh mạch trộn vào hệ thống tuần hoàn sau khi đi tắt qua những đơn vị chức năng của phổi. Shunt bẩm sinh do bất thường của tim và mạch máu lớn. Shunt mắc phải thường do bệnh ở phổi.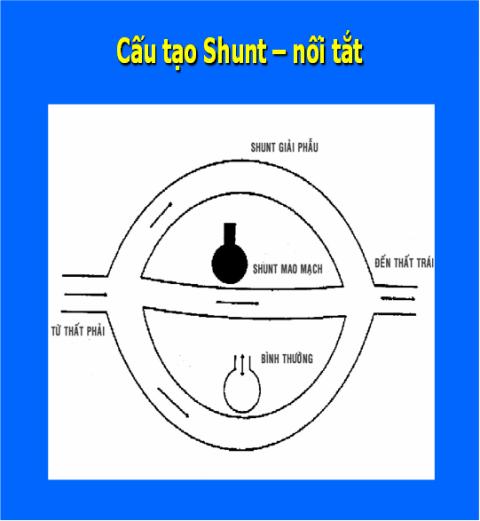
Sự bất tương hợp thông khí tưới máu: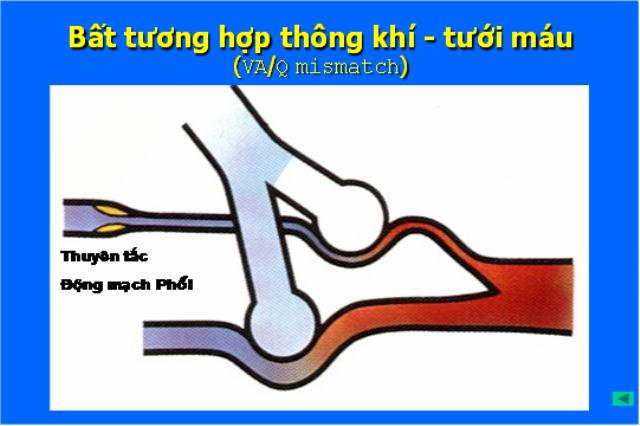
Những bệnh có sự tắc nghẽn đường dẫn khí: Bệnh phổi tắc nghẽn mãn tính (COPD), hen.Viêm mô kẽ: Viêm phổi, bệnh Sarcoid.Tắc mạch: Thuyên tắc phổi.
Giảm nòng độ ô xy hít vào:
Do độ cao hay hít khí độc. Những bệnh nhân có bệnh tim phổi khi FiO2 thấp sẽ bị suy hô hấp do giảm oxy máu.
Giảm thông khí:
Làm PaCO2 tăng do CO2 trong phế nang tăng. Điều trị bằng oxy sẽ cải thiện sự giảm oxy máu trừ trường hợp bệnh nhân có sự tắc nghẽn đường dẫn khí mãn tính. Điều trị chủ yếu là điều trị nguyên nhân của sự giảm thông khí.
Giảm tưới máu:
Do các bệnh vùng phế nang mô kẽ. Đáp ứng với oxy liệu pháp.
Sự ô xy hóa máu tĩnh mạch trộn giảm:
Thiếu máu, giảm cung lượng tim, giảm oxy máu, tăng tiêu thụ oxy dẫn đến giảm oxy máu tĩnh mạch trộn.
Suy hô hấp thể tăng cacbonic (Hypercapnia):
Tăng sản xuất CO2:
Sốt, nhiễm trùng, động kinh, dùng đường quá nhiều ở những bệnh nhân có bệnh phổi. Sự oxy hóa đường để cho ra năng lượng sẽ tạo ra nhiều CO2 hơn so với sự oxy hóa mỡ để cho ra năng lượng.
Tăng khoảng chết:
Xảy ra khi những vùng phổi được thông khí nhưng không được tưới máu hoặc giảm tưới máu nhiều hơn giảm thông khí. Gặp trong: COPD, hen, xơ phổi, vẹo cột sống.
Giảm thông khí phút:
Do bệnh của hệ thống thần kinh trung ương, bệnh thần kinh ngoại biên (hội chứng Guillain-Barré, ngộ độc Clostridium botulinum, nhược cơ, xơ cứng cột bên teo cơ), viêm đa cơ, loạn dưỡng cơ, tạo hình ngực, vẹo cột sống, quá liều thuốc, phù niêm, hạ kali máu, tắc nghẽn đường hô hấp trên.
Suy hô hấp nguyên nhân tổng hợp
Thường gặp sau phẫu thuật, đặc biệt sau phẫu thuật bụng trên.
Những bất thường về sự oxy hóa máu thường là hậu quả của xẹp phổi do:
Tác dụng của thuốc mê làm giảm thể tích phổi, giảm phản xạ ho.
Phẫu thuật hoặc đau phối hợp làm bất thường chức năng của cơ hoành.
Phù mô kẽ làm tắc những đường dẫn khí nhỏ.
Giảm thông khí có thể do bất thường về chức năng của cơ hoành (liệt cơ hoành hoàn toàn, tổn thương thần kinh hoành).
Bệnh phổi có sẵn góp phần gây suy hô hấp sau phẫu thuật.
Tóm tắt các cơ chế của suy hô hấp:
- Trong suy hô hấp một phần: Ở vùng phổi tổn thương ,thông khí phế nang bị giảm so với dòng máu phổi (V A / Qc giảm ) gây tác dụng shunt sinh lý do đó thiếu oxy máu .Cũng có khi dòng máu phổi bị giảm so vối thông khí phế nang gây nên tác dụng khoảng chết sinh lý (V A / Qc ) nhưng tỷ số này tăng không nhiều.
- Trong suy hô hấp toàn phần( hay suy hô hấp tăng thán máu):
.Do thông khí phế nang ( V A ) giảm toàn bộ ( paCO2 + paO2 trên 115 mmHg ( người già) hoặc trên 125 mmh ( người trẻ ).
.Do VA giảm kết hợp với tỷ số VA /Qc giảm . ( paCO2 + paO2 dưới 115 mmHg ( người già) hoặc dưới 125 mmh ( người trẻ ).
.Do tác dụng khoảng chết sinh lý khi tỷ số VA /Qc tăng nhiều cối cùng dẫn đến VA giảm toàn bộ,.
VI. Chẩn đoán suy hô hấp cấp:
-Chẩn đoán suy hô hấp cấp dựa trên các biểu hiện lâm sàng và chẩn đoán xác định dựa vào khí máu động mạch.
-Chẩn đoán nguyên nhân suy hô hấp cần được tiến hành sớm,song song với điều trị suy hô hấp.
A. Lâm sàng:
1. Hô hấp:
-Khó thở,thở co kéo cơ hô hấp phụ.
-Tần số thở > 30 lần/phút.
-Thở nghịch đảo ngực bụng,thì thở ra kéo dài.
2. Tuần hoàn:
-Nhịp tim nhanh,rối loạn nhịp tim. Huyết áp tăng hoặc giảm.
3.Thần kinh:
-Thiếu oxy não gây thay đổi về tâm thần từ lú lẫn nhẹ tới mê sảng.
-Tăng CO2,có tác dụng chủ yếu trên hệ thần kinh trung ương.Bệnh nhân điển hình tiến triển qua các giai đoạn từ ngủ lịm ,đờ đẩn đến hôn mê.Khi CO2 tăng cao sẽ ức chế thân nảo gây thở chậm và ngưng thở.
4. Da: Da lạnh ,vã mồ hôi,tím đầu chi.
5.Các triệu chứng của bệnh nguyên nhân sây suy hô hấp.
B. Cận lâm sàng:
1.Khí máu động mạch:
PaCO2 < 60mmHg hoặc/và:
PaCO2 > 50mmHg và PH< 7,35.
-Nên tính P(A-a) để đánh giá hiệu quả vận chuyển oxy qua phế nang. P(A-a) là sự chênh lệch giữa phân áp oxy phế nang ( PA02) và phân áp oxy động mạch (PaO2).
-P(A-a) = PAO2- PaO2. Bình thường P(A-a) <10-15 mmHg.
-Có thể theo dõi lien tục khí máu bằng phương pháp không xâm lấn( do độ bảo hòa oxy máu động mạch bằng phương pháp nẩy SpO2.Tuy nhiên ,không dùng chúng để thay thế khí máu động mạch.
2. X quang ngực:
-Những hình ảnh tổn thương bệnh lý: Nốt thâm nhiễm ,xẹp phổi,tràn dịch màng phổi,tràn khí màng phổi.
-Cũng có những trường hợp có thể không thấy tổn thương phổi: Hen phế quản,tắc động mạch phổi,suy hô hấp do nguyên nhân thần kinh trung ương,thần kinh cơ…..
3.Công thức máu: Số lượng bạch cầu tăng,bạch cầu đa nhân trunng tính tăng khi có nhiễm khuẩn.
4. ECG:Nhịp nhanh xoang,các rối loạn nhịp tim: NTT nhĩ,rung nhĩ…
5. Các xét nghiệm giúp chẩn đoán nguyên nhân suy hô hấp: Xét nghiệm đàm,đo chức năng hô hấp,soi phế quản,,CT…
Xác định thể loại SHHC:
Giảm Oxy máu: PaO2/FiO2 < 300
Tăng thán: PaCO2>50 mmHg với pH < 7,35
SHH Cấp trên nền mạn: có HCO3– > 28mmol/l
- Xác định mức độ SHHC:
Giảm Oxy máu nguy kịch: PaO2/FiO2 < 200
Tăng thán nguy kịch: pH<7,2 với PaCO2>50
SUY HÔ HẤP CẤP:
Ngừng thở đột ngột trên một bệnh nhân không có tiền căn hô hấp
Hoàn cảnh xuất hiện:
Trong gây mê:
- Đặt lệch ống nội khí quản cho bên phải
- Hít phải các chất chứa trong dạ dày trào ngược
- Co thắt khí phế quản
- Cung cấp không đủ oxy
Ở bệnh nhân hôn mê do nhiễm độc:
- Các trung tâm hô hấp bị ức chế
- Xẹp phổi rộng
- Hít phải các niêm dịch phế quản, dịch vị
- Ùn tắc khí phế quản
Tai nạn gây ngạt thở:
- Khí độc, chết đuối, treo cổ, tổn thương đứt phế quản…
Lâm sàng: Ngạt thở
Dấu hiệu thần kinh:
- Vật vã, nhanh chóng đi vào hôn mê
Dấu hiệu thông khí:
- Cố gắng thở tối đa, mặt tái tím, xung huyết nặng, tím bầm, chảy máu tai, máu mũi.
- Hôn mê: +++
- Thở gấp: thở chậm dần, ngắt quãng rồi ngừng thở
Dấu hiệu tim – mạch:
- Nhịp tim nhanh, HA cao thoáng qua. Cuối cùng: trụy tim mạch, tim đập chậm, trước khi ngừng đập hoàn toàn.
- Mức độ suy hô hấp: suy hô hấp nặng và nguy kịch
- Suy hô hấp nặng: Xanh tím (+),vã mồ hôi (+),nhịp thở nhanh, các cơ hô hấp tăng hoạt động bù trừ,tăng huyết áp,lo lắng,kích thích.Cần dùng thuốc trước,thủ thuật sau(bóp bóng qua mặt nạ,nội khí quản).
- Suy hô hấp nguy kịch: Xanh tím (+++),vã mồ hôi (+++),nhịp thở chậm, lồng ngực không di động,tụt huyết áp,trụy mạch,hôn mê. Cần can thiệp thủ thuật trước,thuốc sử dụng sau hoặc song song. ((bóp bóng qua mặt nạ,nội khí quản).
VII. Điều trị:
Phụ thuộc vào căn nguyên, cần tìm hiểu càng sớm càng tốt, có thể chỉ điều trị đúng căn nguyên mới giúp được bệnh nhân vượt qua khỏi tử vong. Những biện pháp cấp cứu SHH cấp gồm có:
Trong mọi trường hợp, cần thực hiện các yêu cầu bắt buộc sau đây:
- Bảo đảm thông đường thở, đặc biệt ở BN mất ý thức (lấy dị vật: nước, máu, đất cát…)
- Hô hấp miệng – miệng, miệng – mũi (tại chỗ).
- Thông khí bằng mặt nạ (bóng Ambu): đội cấp cứu hoặc phòng cấp cứu (bệnh xá, bệnh viện).
- Đặt canule Mayo hay Guedel
- Đặt ống thông qua mũi để thở oxy.
- Đặt ống nội khí quản và thông khí nhân tạo bằng máy.
- Hút khí phế quản
- Lấy dị vật đường thở (soi khí phế quản), mở khí quản.
- Đóng vết thương thành ngực, khâu tái tạo khí quản.
- Dẫn lưu màng phổi.
VII. MẤT BÙ HÔ HẤP CẤP TRÊN MỘT BỆNH NHÂN SHH MÃN:
1.Nguyên nhân gây SHH mãn:
Rất nhiều, như : tổn thương thành ngực, tổn thương nhu mô phổi. Tất cả đếu có thể gây biến chứng mất bù hô hấp cấp.
2.Nguyên nhân gây mất bù hô hấp cấp:
Nhiễm khuẩn, nhiễm siêu vi:
Đáng sợ nhất là cúm, bội nhiễm phế quản phổi cũng thường thấy.
Do điều trị :
- Oxy liệu pháp: không đúng chỉ định, sử dụng lưu lượng cao, không được theo dõi chặt chẽ… đều có thể gây nên giảm thông khí có nguồn gốc trung ương.
- Tất cả các thuốc gây ức chế thần kinh trung ương ngay cả với liều lượng nhỏ cũng rất nguy hiểm: thuốc an thần, thuốc ngủ, thuốc phiện.
- Thuốc lợi niệu quá mức gây nhiễm kiềm chuyển hoá.
- Ngừng Corticoid đột ngột (trường hợp dùng thuốc kéo dài, đặc biệt ở bệnh nhân hen).
- Lạm dụng thuốc dãn phế quản ở bệnh nhân hen phế quản.
- Phẫu ngực: ngực, bụng.
Các yếu tố khác:
- Tràn khí, tràn dịch phế mạc ngay với cả lượng khí, lượng dịch ít.
- Lấp mạch phổi: rất nghiêm trọng, khó chẩn đoán ở bệnh nhân SHH mãn.
Bệnh cảnh mất bù hô hấp cấp ở bệnh nhân SHH mãn:
Tùy thuộc vào nguyên nhân gây SHH mãn, cũng như là yếu tố khởi phát mất bù hô hấp và tầm quan trọng của yếu tố này.
Triệu chứng hô hấp:
- Tím tái: Thường thấy tím tái kín đáo quan sát ở môi và móng chân, tay. Màu xanh tím dễ nhận thấy khi có > 5g Hb không được bão hoà (hoặc bị khử – HbH) trong 100 ml máu mao mạch. Đôi khi tím tái toàn thể.
- Khó thở:
- Cảm giác trở ngại thở: rối loạn chủ quan, do bệnh nhân tự nhận thấy.
- Nhịp thở bất thường: thường thở nhanh nông (do trung tâm hô hấp bị kích thích bởi thiếu oxy máu, chỉ xảy ra khi các trung tâm khu trú trong thân não không bị tổn thương).
- Đôi khi các cử động thở không đều và loạn xạ.
- Thở chậm, có thể là thở vào chậm (thì thở vào kéo dài), co kéo trên xương ức (lõm vùng trước cổ, trên mũi kiếm xương ức khi thở vào), phập phồng cánh mũi. Hoặc là thở chậm khi thở ra (thì thở ra kéo dài) kèm theo tiếng rít.
- Ngừng thở: sau khi thở chậm, thì thở vào và thở ra không phân biệt rõ. Độ giản nở lồng ngực giảm, từng lúc nghỉ thở ngắt quãng tiến đến ngừng thở.
- Bất thường về biên độ hô hấp (cử động thở): Phân biệt:
- Thở nhiều: tần số nhanh, nhưng thể tích khí lưu hành còn giữ được hay giảm ít (Polypnée).
- Thở nhanh nông: (Tachypnée): tần số thở tăng rất nhiều, thậm chí thể tích khí lưu hành chỉ hơn khoảng chết không bao nhiêu (150 ml). Hậu quả là thông khí phế nang bị gián đoạn, mặc dầu thể tích khí thở ra có vẻ như bình thường.
- Thở chậm (Bradypnée) thông khí phế nang giảm nhanh, tỷ lệ giảm thuận chiều với sự giảm sút khí thở ra.
- Khám phổi:
- Rì rào tế bào giảm, nhiều rên phế quản, đủ loại.
- Cần khám kỹ: tràn khí, tràn dịch phế mạc kèm theo.
- Xquang phổi:
Mục tiêu: lượng giá chất lượng, trạng thái phế mạc, nhu mô phổi và hình dáng của bóng tim, chỉ số tim – lồng ngực.
Triệu chứng tim mạch:
Là các triệu chứng của suy thất phải. Gồm có:
- Nhịp tim nhanh:
- Thường thấy nhưng không hằng định.
- Tiếng tim mờ, tiếng ngựa phi tiền tâm thu bên phải.
- Tiếng thở ở mõm ức, co đôi khi có hở van 3 lá.
- Tĩnh mạch cảnh nổi và dấu hiệu gan cảnh.
- Gan to, đau (gan tim)
- Phù ở thấp (ở bệnh nhân bất động: phù ở thắt lưng).
- Cần tìm các dấu hiệu viêm tắc tĩnh mạch, nhất là viêm tắc tĩnh mạch sâu.
- Điện tim: Rất cần ghi điện tim:
- Phì đại nhĩ phải (P2 ³ P3 ³ P1)
- Phì đại thất phải (trục QRS chuyển phải).
- Hình ảnh S1 Q3 của tâm phế cấp (đôi khi xảy ra).
- Bloc nhánh phải: thường xuyên có.
- Các triệu chứng nghiêm trọng:
- Vã mồ hôi: chứng tỏ thừa CO2 có tính chất đe doạ.
- Huyết áp thay đổi, theo chiều hướng tăng dần. Tăng HA phản ánh chiều hướng tăng CO2 nghiêm trọng.
- HA giảm thứ phát, do:
- Rối loạn nhịp tim
- Chảy máu tiêu hoá (loét do stress)
- Những biến loạn tăng dần của trạng thái huyết động lực có thể dẫn đến sốc không hồi phục.
Các biểu hiện tâm thần kinh của bệnh lý não:
- Đau đầu vùng chẩm: thường là triệu chứng đầu tiên
- Rối loạn về thái độ: kích thích, vật vã, hoặc ngược lại sảng khoái (không nên điều trị thuốc an thần).
- Rối loạn giấc ngủ: ban ngày ngủ gà, ngủ gật, ban đêm lại mất ngủ, làm cho bệnh nhân có nhu cầu dùng thuốc ngủ, thuốc an thần.
- Rối loạn tri thức: nhẹ (u ám, lú lẫn), nặng (hôn mê).
- Thần kinh: tăng trương lực cơ kiểu ngoại tháp, có thể có cơn động kinh.
Định lượng khí máu:
- SaO2 < 90%
- PaO2 < 60%
- HCO3 > 28 mEq/l
| Đặc điểm của rối loạn toan – kiềm hô hấp đơn giản | ||||
| pH | H+ | Rối loạn ban đầu | Đáp ứng của cơ thể | |
| Nhiễm toan hô hấp | â | á | PaCO2 á | HCO3– á |
| Nhiễm kiềm hô hấp | á | â | PaCO2 â | HCO3– â |
- pH máu: thay đổi tùy theo mức độ bù toan hô hấp. Nếu mất bù pH < 7,35.
- PaCO2: giảm, bình thường hoặc tăng.
Ví dụ: mất bù hô hấp cấp trong cơn hen phế quản mức độ vừa, thiếu O2 máu kết hợp (do co thắt phế quản + nút nhầy trên phế quản). Kích thích hô hấp, tăng thông khí, giảm PaCO2 à nhiễm kiềm hô hấp. pH giảm nhẹ, nếu thiếu O2 máu không quan trọng.
Ngược lại, trong cơn hen phế quản nặng, thiếu O2 nặng, kích thích hô hấp phế quản à giảm thông khí phế nang. PaCO2 có thể bình thường (còn bù) hoặc tăng (mất bù), do sản xuất các chất toan chuyển hoá thặng dư à CO3H– ¯à toan chuyển hoá à pH ¯ mạnh.
3.Điều trị:
Cần khai thác chú ý tai khoa cấp cứu:
- Tiền căn và thuốc đang điều trị
- Nguyên nhân khởi phát mất bù hô hấp cấp ,tần số hô hấp, dấu hiệu tím tái, mạch, HA động mạch, tri thức, vã mồ hôi và định lượng khí máu.
- Biểu hiện bệnh lý não do hô hấp.
- Rối loạn nhịp tim.
- Sốc bất kỳ do cơ chế nào.
- Tràn khí phế mạc cần phải dẫn lưu tuyệt đối.
- Ùn tắc khí phế quản nặng.
- Về sinh học, có những thay đổi bất thường nặng như: nhiễm toan, thiếu oxy, thừa CO2 nghiêm trọng.
Chiến thuật điều trị: Đối với trường hợp mất bù hô hấp cấp trên nền SHH mãn, chiến thuật điều trị có khác so với SHH cấp, suy thở đột ngột trên một bệnh nhân không có tiền căn hô hấp. Ở đây, sự hiện diện một đợt mất bù hô hấp cấp, ngay cả khi yếu tố khởi phát chưa được nhận biết, ít nhiều cũng đã được tiên liệu. Nên cố gắng tránh các biện pháp điều trị nặng như đặt ống nội khí quản và thở máy, trừ khi có triệu chứng suy hô hấp nguy kịch.
Oxy liệu pháp: Được tiến hành đầu tiên. Cần phải thận trọng nếu bệnh nhân thừa CO2 mãn tính. FiO2 không nên vượt quá 0,25- 0,30. Thừa CO2 tăng, các bệnh lý não do hô hấp cũng trở nên nặng hơn lên nhanh chóng, đòi hỏi phải thở máy.
- Cơ chế:
- Theo giải thích kinh điển: Ở bệnh nhân thừa CO2 mãn, các trung tâm hô hấp không còn nhạy cảm với kích thích CO2 nữa, mà chỉ còn bị kích thích bởi yếu tố giảm PaO2, tác động qua trung gian của các thụ cảm thể hoá học ở xoang động mạch chủ và xoang động mạch. Nếu yếu tố giảm PaO2 mất đi, các kích thích trung tâm hô hấp sẽ không còn nữa sẽ ngừng thở.
- Giải thích mới: Khi thiếu oxy máu, động mạch phổi bị co thắt. Khi cung cấp đầy đủ oxy, hiện tượng co thắt động mạch mất đi, cho nên những thay đồi về thông khí / tưới máu (V/Q) do co thắc động mạch phổi gây nên ở một số vùng của phổi kém thông khí lại được tưới máu dẫn đến PaCO2 ở các vùng ấy tăng lên.
| Bình thường ở tư thế đứng | Tỷ lệ thể tích phổi | Thông khí phế nang (l/phút) | Lưu lượng máu phổi (l/phút) | Tỷ lệ V/Q |
| 25% | 1,0 | 0,6 | 1,7 | |
| 36% | 1,8 | 2,0 | 0,9 | |
| 39% | 2,3 | 3,4 | 0,7 |
(khi thiếu máu, đỉnh phổi = khoảng chết
đáy phổi = đường nối tắt phải trái)
- Không tương hợp với oxy liệu pháp: Bệnh lý tim mạch và phổi không đáp ứng với oxy liệu pháp: sau khi tăng FiO2 thêm 0,20 mà PaO2 không tăng được 10 mmHg là dấu hiệu không đáp ứng với oxy liệu pháp (chủ yếu là do Shunt phải trái, V/Q = 0 (quá lớn) như:
- Dò tĩnh mạch – động mạch phổi
- Viêm phổi đông đặc, xẹp thùy phổi
- Khối ung thư lớn ở phổi
- Hội chứng SHH cấp ở người lớn
Không nên tăng FiO2 nữa, không có hiệu quả, mà còn gây tổn thương phổi. Chỉ có thể bù lại bằng phương pháp thông khí nhân tạo (PEEP: áp lực dương ở cuối thì thở ra).
- Trên thực hành:
- Định lượng PaO2 khi bệnh nhân vào viện
- Cho bệnh nhân thở O2 trong 10 –15 phút
- Đo lại PaO2, nếu PaO2 tăng < 10 mmHg sau khi tăng FiO2: 0,20: chứng tỏ có hạ O2 máu và không đáp ứng oxy liệu pháp.
- Hoặc FiO2 = 0,35 mà PaO2 < 60 mmHg là thiếu O2 không đáp ứng oxy liệu pháp.
VIII.Kháng sinh:
Có tính chất thường quy bởi vì nhiễm trùng phế quản phổi thường xuyên xảy ra. Chọn kháng sinh thích hợp và ít độc cho bệnh nhân.
IX.Thuốc dãn phế quản:
- Thuốc b2 cường giao cảm – Salbutamol: Khí dung sương mù (qua mặt nạ) 5 mg trong 20 phút. Tiêm dưới da: Terbutaline hay Salbutamol 1 ống 0,50 mg/ 6-8 giờ/ lần. Tiêm tĩnh mạch: nhỏ giọt TM hoặc bơm tiêm điện 0,25 – 2 mg/ giờ.
- Theophylline: Hiện nay rất hạn chế, đặc biệt đối với những bệnh nhân đã điều trị dài ngày ở nhà (đề phòng quá liều) hoặc bệnh nhân có rối loạn tim – mạch (Théophylline làm suy yếu cơ tim) và kích thích trung ương làm tăng cử động cơ hoành, tăng tần số hô hấp làm chóng cạn kiệt năng lượng. Quan niệm gần đây có thay đổi chút ít. Théophylline dành cho các trường hợp thất bại theo quy ước và phải bắt đầu với liều lượng thấp ở bệnh nhân đã thường sử dụng Théophylline, sau khi đã định lượng thuốc trong máu. Nếu phải dùng chỉ nên hạn chế ở liều 0,60 mg/ kg/ giờ, tiêm TM bằng bơm tiêm điện là tốt nhất.
- Corticoides: Chỉ có hai chỉ định hợp lý:
- Bệnh nhân hen phế quản.
- Bệnh nhân đã và đang điều trị Corticoides dài ngày, bất cứ nguyên nhân gì.
Thuốc thường dùng: Hémisuccinate Hydrocortisone 200mg, TM trực tiếp 3 giờ/ lần. Cơ chế tác dụng chưa rõ, có thể Corticoides làm tăng và duy trì tác dụng của thuốc b2 cường giao cảm. Tác dụng thuốc chậm, ít nhất phải > 3 giờ sau khi tiêm.
Các thuốc kích thích hô hấp cổ điển: Hiện nay không còn dùng nữa. Nhiều hại hơn là lợi (Coramine, Lobéline, Dexapram).
Héparine liệu pháp: Nếu không có chống chỉ định và khi có nghi ngờ SHH do lấp mạch phổi, có thể dùng Héparine phòng ngừa: Héparine tiêm dưới da (Héparine TLPT thấp: Calciparine, Fraxiparine 0,2 – 0,3ml/ 8 giờ / lần).
–Khi có suy thất phải: Furosémide + Dopamine liều thấp + Dobutamine kích thích b1 tăng co bóp cơ tim (là thuốc ít gây biến chứng nhất trong điều trị suy tim)
Tràn khí, tràn dịch màng phổi: cần phải dẫn lưu, đặc biệt khi khối lượng lớn
–Các thuốc an thần ,chống ho,lomg đàm: Thuốc an thần, chống ho tuyệt đối chống chỉ định,chỉ dùng khi đặt nội khi quản. Thuốc long đàm, khí dung phế quản có tác dụng tốt. Vận động liệu pháp hô hấp rất cần và nên tiến hành sớm.
TÀI LIỆU THAM KHẢO:
- Bài giảng bệnh học nội khoa sau đai học học viện quân y 2012
- Bài giảng bệnh học nội khoa sau dại hoc các bộ môn nội trường đại học y khoa hà nọi
- 2Brenner M. Critical Care and Cardiac Medicine Current Clinical Strategies. 2006 Edit
- Grippi MA. Respiratory Failure: An Overview. In Pulmonary Diseases and Disorders, vol 2, third Edition. Editor by Fishman AP. McGraw-Hill 1998, P17; S22; C165; 2525-2535.
- Irwin RS, Pratter MR. A physiologic Approach to Managing Respiratory Failure. In Intensive Care Medicine, Editor by Irwin RS. Fourth Edition. Lippincott-Raven 1999,IV 571-575.
- O’Connor MF, Hall JB. Airway Management. In Principles of Critical Care, second Edition. Editor by Hall JB, Mc Graw-Hill 1998;PII; 111-120.
- SCCM. Guidelines for Standards of Care for Patients with Acute Respiratory Failure On Mechanical Ventilatory Support. Task Force on Guidelines, Society of Critical Care Medicine, 6/8/99.
- Vũ Văn Đính. Suy Hô Hấp Cấp. HSCC.T1; NXB Y-Học 1999; 31-41.
- Wood LD. The Pathophysiology And Differential Diagnosis Of Acute Respiratory Failure. In Principles of Critical Care, second Edition. Editor by Hall JB, Mc Graw-Hill 1998; PIV; 499-508
- Textbook of Pulmonary disease,1998.
- Fishmans pulmonary disease and disorder, 1998.
- Principles of internal medicin,2001.
- Intensive care medicin,1996.
- (en) « Prone positioning in severe acute respiratory distress syndrome » N Engl J Med. 2013;368(23):2159-68. PMID 23688302 [archive]
- ↑ (en) « Neuromuscular blockers in early acute respiratory distress syndrome » N Engl J Med. 2010;363(12):1107-16. PMID 20843245 [archive]
- ↑ (en) Ferguson ND, Cook DJ, Guyatt GH, Mehta S, Hand L. et al. ; Oscillate Trial Investigators; Canadian Critical Care Trials Group « High-frequency oscillation in early acute respiratory distress syndrome » N Engl J Med. 2013;368(9):795-805. PMID 23339639 [archive]
17 V .FAttorusso,O.Ritter Vademecum Clinique du diagnostic au traitement.2012.
- distress syndrome » N Engl J Med.2013;368(9):806-13. PMID 23339638 [archive]
19.Nicolas RoCHE Service de Pneumologie et Réanimation, Hôtel-Dieu, Université Paris Descarte ,PariS





